- Indice:
- Introduzione e definizione
- Ruolo del pavimento pelvico nella funzione e disfunzione sessuale femminile
- Comorbilità
- Fisioterapia per il pavimento pelvico
- Formulazione della diagnosi
- Valutazione funzionale
- Pianificazione dell'intervento terapeutico
- Approfondimenti specialistici
Introduzione e definizione
In accordo con la classificazione riconosciuta a livello internazionale (DSM-IV, Basson et Al. 2004), le disfunzioni sessuali femminili vengono riconosciute in: disturbi del desiderio, disturbi dell’eccitazione, disturbi dell’orgasmo e disturbi caratterizzati da dolore.
La disfunzione sessuale può essere causata da diversi fattori, tra i quali quello muscolare; più precisamente la disfunzione muscolare del pavimento pelvico può essere causa, concausa o può sostenere la disfunzione sessuale in atto. Tale condizione si può esprimere con uno stato sia di ipovalidità muscolare, sia di iperattività muscolare.
Tra le diverse opzioni terapeutiche indirizzate ai diversi fattori causali, la fisioterapia rappresenta un approccio alla componente muscolare; è una terapia di tipo conservativo, e ha l’obiettivo di restituire una soddisfacente funzione e vita sessuale, far regredire o alleviare il dolore se presente, prevenendo o limitando le disabilità. La fisioterapia è diretta principalmente al complesso muscolare del pavimento pelvico ed eventualmente ad altri muscoli o gruppi muscolari, solitamente del cingolo pelvico, che possano risultare disfunzionali.
Le disfunzioni sessuali richiedono comunque l’intervento di un team multidisciplinare, nel quale il fisioterapista si colloca, al fine di trattare le eventuali disfunzioni muscolo-scheletriche presenti e le disabilità correlate.
Ruolo del pavimento pelvico nella funzione e disfunzione sessuale femminile
- la distensione del muscolo elevatore dell’ano, che circonda il canale vaginale e che viene leggermente disteso durante la penetrazione vaginale;
- la contrazione dello stesso muscolo durante la fase orgasmica;
- la contrazione della muscolatura superficiale anteriore del perineo (bulbo-cavernosi e ischio-cavernosi) che circondano il clitoride.
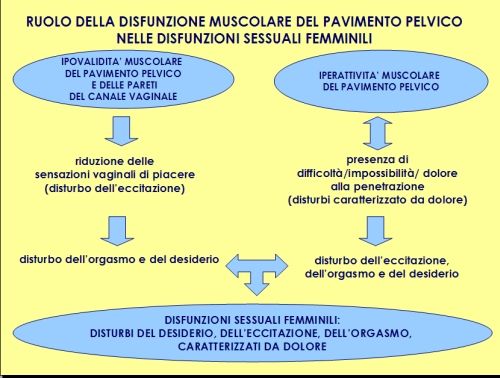
La disfunzione di tale complesso muscolare è individuata (Fig. 1):
- nell’ipovalidità muscolare. Essa comporta una riduzione delle sensazioni di piacere, soprattutto durante la penetrazione vaginale, e tale condizione si ripercuote sullo stato generale di eccitazione; se tale situazione non viene affrontata, può conseguire un disturbo del desiderio ipoattivo (HSDD). In generale la disfunzione sessuale generata da ipovalidità muscolare può essere accompagnata a dolore, dovuto per esempio all’esito cicatriziale di un’episiotomia. Le disfunzioni sessuali causate da ipovalidità muscolare possono essere presenti con maggior probabilità nella donna che ha partorito per via vaginale e possono essere associate a incontinenza urinaria da sforzo (Bø 2000); esse si possono presentare dopo alcuni mesi da tale evento e, se non individuate, diagnosticate e curate, possono permanere anche per il periodo successivo. Sono dovute a un danno diretto ai muscoli del pavimento pelvico oppure a una denervazione, anche parziale, di fibre nervose motorie e/o sensitive del nervo pudendo;
- nell’iperattività muscolare, che riguarda essenzialmente l’elevatore dell’ano. Questa disfunzione comporta la difficoltà o impossibilità alla penetrazione (vaginismo) e/o la presenza di dolore durante tale evento (dispareunia), che a loro volta generano ridotta o assente eccitazione, difficoltà o impossibilità orgasmica, con conseguente riduzione del desiderio del rapporto stesso.
Al concetto di iperattività muscolare fa riferimento il termine “ipertono”, che si riferisce all’aumento del tono di base presente in ogni muscolo striato a riposo, piuttosto che all’attività motoria volontaria.
L’iperattività muscolare del pavimento pelvico, quando presente, appare fortemente correlata al dolore, anche se a tutt’oggi non è chiaramente stabilito se è tale sintomo a causare l’iperattività o viceversa (Frawley 2007).
In generale questa disfunzione muscolare può essere correlata o conseguente a:
- una condizione di bruciore del vestibolo e/o del canale vaginale, come accade in stati infiammatori da infezioni vaginali ripetute, o da altre patologie, come la vestibolite vulvare o la vulvodinia (Graziottin 2007);
- dolore o bruciore derivante da organi vicini, come il retto (es: ragade anale), o come la vescica, sia per cistiti che per cistite interstiziale (Butrick 2003), o per dolore vescicale (Fall 2008);
- sovraccarico di muscoli scheletrici (Everaert 2001) o di articolazioni (Chaitow 2007);
- presenza di trigger point e di sindrome dolorosa mio-fasciale, comprendente anche le strutture del cingolo pelvico (FitzGerald 2003, Howard 2003);
- chirurgia pelvica, che abbia avuto come conseguenza sintomi dolorosi (Holley 1996, Paraiso 1996);
- endometriosi (Wurn 2006);
- fibromialgia (Kalichman 2009);
- presenza di sindrome del dolore pelvico cronico (Frawley 2007).
Comorbilità
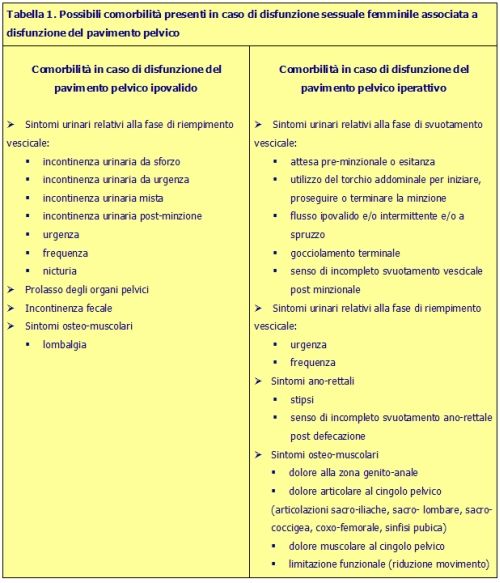
Più specificatamente quest’ultima condizione determina:
- sintomi urologici;
- sintomi colon-proctologici;
- sintomi a carico del sistema osteo-articolare.
I sintomi urologici si identificano soprattutto con quelli relativi alla fase di svuotamento (Butrick 2009), come attesa pre-minzionale o esitanza, mitto ipovalido e/o intermittente, necessità di utilizzo del torchio addominale per iniziare, proseguire o concludere la minzione, flusso ipovalido e/o intermittente e/o a spruzzo, gocciolamento terminale, senso di incompleto svuotamento vescicale post minzione. Possono altresì essere presenti sintomi da riempimento vescicale, come urgenza e frequenza minzionale (Weiss 2001, Salonia 2004) .
I sintomi colon-proctologici si identificano con la stipsi, con il senso di incompleto svuotamento ano-rettale post defecazione, e indirettamente con la sindrome del colon irritabile (IBS). La stipsi correlata alla disfunzione muscolare del pavimento pelvico è relativa alla forma funzionale da ostruita defecazione; in tale condizione, la paziente, pur percependo lo stimolo a livello rettale, ha difficoltà o impossibilità all’espulsione. L’IBS può incidere negativamente sulla vita sessuale femminile (Wang 2009).
I sintomi a carico del sistema osteo-articolare sono rappresentati essenzialmente dal dolore e secondariamente dalla limitazione funzionale; entrambi sono solitamente a carico del cingolo pelvico e delle strutture muscolo-scheletriche ad esso correlate (FitzGerald 2003). Essi possono essere in relazione a sindrome mio-fasciale, oppure ad altre comorbilità quali fibromialgia, sindrome da affaticamento cronico, lombalgia (Marnach 2008). La sindrome mio-fasciale è relativa soprattutto al bacino e può colpire i muscoli ad esso appartenenti come gli adduttori, i piramidali, gli otturatori interni (FitzGerald 2003, Jarrel 2004, Bortolami 2009), oppure essere correlata a disfunzioni articolari, per esempio a carico dell’articolazione sacro-iliaca (Chaitow 2007).
Fisioterapia per il pavimento pelvico
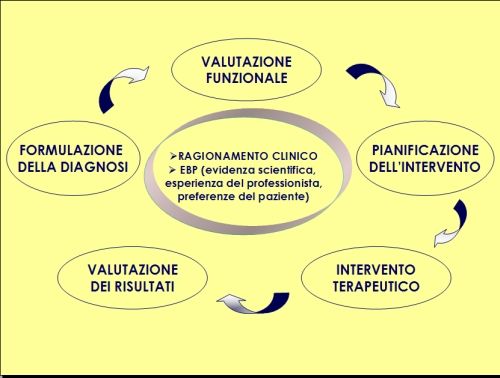
La fisioterapia per il pavimento pelvico si sviluppa all’interno di un processo di ragionamento clinico e prevede i seguenti momenti clinici: la formulazione della diagnosi, la valutazione funzionale, la pianificazione dell’intervento, l’intervento terapeutico, la valutazione dei risultati (Fig. 2).
Formulazione della diagnosi
Valutazione funzionale
Fanno parte della condizione della paziente i sintomi, che vengono da questa riferiti, e i segni, che sono individuati dal fisioterapista.
Attraverso il colloquio verbale, viene effettuata l’anamnesi, con la quale sono accertate le caratteristiche individuali della disfunzione sessuale, eventuali comorbilità presenti o altri sintomi legati alla disfunzione del pavimento pelvico.
Successivamente all’anamnesi, viene effettuato l’esame obiettivo, che comprende la valutazione della sensibilità, dell’attività riflessa e dei parametri muscolari del pavimento pelvico. L’esame obiettivo consiste nell’osservazione visiva della zona perineale e nella valutazione manuale del pavimento pelvico ed eventualmente di altre strutture muscolo-scheletriche correlate a questo o alla disfunzione sessuale in atto.
Attraverso l’osservazione visiva della zona perineale è possibile valutare la condizione della pelle e delle mucose, in riferimento sia a esiti cicatriziali, come nel caso dell’episiotomia, sia ad eventuali zone di rossore. Queste ultime sono frequentemente presenti in caso di vestibolite vulvare e riguardano più spesso la porzione inferiore dell’introito vaginale. Può essere altresì osservata l’eventuale beanza vaginale: essa può risultare aumentata nelle donne che hanno partorito per via vaginale ed è talvolta in relazione allo stato di ipovalidità muscolare e alle disfunzioni sessuali ad esso correlate. In caso di iperattività l’introito vaginale appare invece ridotto nella sua lunghezza e larghezza, così come il centro tendineo del perineo. Attraverso l’osservazione visiva, può essere valutata in parte l’attività volontaria ed involontaria del pavimento pelvico, attraverso la richiesta verbale di contrazione, rilassamento e spinta addominale.
Con la valutazione manuale viene effettuata la valutazione dell’attività riflessa, della sensibilità, del tono, trofismo e attività motoria del pavimento pelvico. Talvolta la valutazione manuale può non essere eseguita direttamente sui muscolari del pavimento pelvico, a causa di un importante quadro di ipertono muscolare associato o meno a un grave stato di dolore vulvo-vestibolare, tali da rendere impossibile o molto doloroso il contatto con la zona perineale e/o la valutazione intra vaginale.
La valutazione della sensibilità riguarda principalmente la presenza di dolore; esso va rilevato sulla zona vulvo-vestibolare, sul pavimento pelvico ed eventualmente sulle strutture muscolo-scheletriche del cingolo pelvico. Per la prima viene eseguito lo swab-test (Bachman 2006) o test del cotton-fioc, per il secondo viene effettuata una digitopressione sui muscoli che possono essere responsabili del dolore. Attraverso quest’ultima manovra, vengono individuati eventuali trigger point (Travell 1996), zone muscolari particolarmente tese e rigide, dolenti alla digitopressione, che possono generale dolore locale e/o irradiato in zona adiacenti o funzionalmente correlate. Le strutture interessate sono innanzitutto i fasci dell’elevatore dell’ano (Chaitow 2007), mentre le strutture muscolo-scheletriche del cingolo pelvico che possono contribuire alla sintomatologia dolorosa sono a carico soprattutto dei muscoli adduttori, piramidali, otturatori interni, glutei; le articolazioni più spesso coinvolte sono la sacro-iliaca e la sinfisi pubica (Chaitow 2007).
La valutazione del tono, del trofismo e dei parametri dell’attività motoria del pavimento pelvico viene effettuata nello spazio intravaginale, se possibile, e sul centro tendineo del perineo.
Nelle pazienti con disfunzione sessuale correlata ad ipoattività, il tono e il trofismo si presentano ridotti, così come i parametri muscolari dell’attività motoria volontaria (forza ed endurance). Nei soggetti con disfunzioni sessuali correlate ad iperattività, il tono si presenta aumentato, mentre i parametri muscolari possono variare: frequentemente le pazienti non sono in grado di attivare volontariamente il muscolo elevatore dell’ano e, quando possibile, tale attività appare ridotta; inoltre il rilassamento di tale muscolo, valutato come la capacità di ritornare alla condizione precedente alla contrazione, appare impossibile o fortemente ridotto. Ciò potrebbe essere correlato alla presenza di dolore, che agisce come fattore inibente l’attività motoria.
A tutt’oggi la valutazione dell’attività motoria del pavimento pelvico viene indicata attraverso scale di valutazione specificatamente elaborate o indicate da Società Scientifiche (Tab. 2).
L’attività motoria del pavimento pelvico può essere valutata anche attraverso strumenti, quali l’elettromiografia (EMG) di superficie o ad aghi; la prima, usata anche a scopo terapeutico, presenta però alcuni artefatti (Bortolami 2009a), per i quali deve essere coadiuvata dalla valutazione manuale.
Inoltre fa parte della valutazione funzionale l’utilizzo di strumenti cartacei quali il diario minzionale, utilizzato se presenti sintomi urologici, il diario del dolore, e la somministrazione di test e questionari, che permettono di individuare e quantificare l’impatto sulla qualità di vita delle disfunzioni sessuali e dei sintomi ad esse correlati. Essi possono essere validati o non validati e possono avere diversi livelli di raccomandazione elaborati dalle diverse Società Scientifiche. Tra questi sono frequentemente utilizzati il questionario SF 36 per lo stato di salute generico, il questionario FSFI (Female Sexual Function Index, Indice di Funzionalità Sessuale Femminile) e il McGill Pain Questionnaire per il dolore. Utile può risultare l’uso di altri questionari per sintomi compresenti: Wexner per la stipsi e per l’incontinenza fecale, Incontinence Impact Questionnaire (IIQ) per incontinenza urinaria e prolasso degli organi pelvici, King’s Health Questionnarie per l’incontinenza urinaria.

Pianificazione dell'intervento terapeutico
La pianificazione del trattamento contribuisce pertanto a personalizzare la terapia, strategia fondamentale per porre il paziente al centro del processo terapeutico.
Approfondimenti specialistici
Vulvodynia: a state-of-the-art consensus on definitions, diagnosis and management
J Reprod Med. 2006 Jun; 51(6): 447-456
Basson R, Leiblum S, Brotto L, Derogatis L, Fourcroy J, Fugl-Meyer K, Graziottin A, Heiman JR, Laan E, Meston C, Schover L, van Lankveld J, Schultz WW.
Revised definitions of women's sexual dysfunction
J Sex Med 1(1): 40-8, 2004
Bø K, Talseth T, Vinsnes A.
Randomized controlled trial on the effect of pelvic floor muscle training on quality of life and sexual problems in genuine stress incontinent women
Acta Obstet Gynecol Vol. 79, No. 7, 598-603, 2000
Bø K, Sherburn M.
Visual observation and palpation
In Bø K, Berghmans B, Morkved S et al. Evidence-Based Physical Therapy for the Pelvic Floor. Edimburgo, Churchill Livingstone Elsevier, 2007
Bortolami A.
Valutazione funzionale del pavimento pelvico
In Bortolami A. Riabilitazione del pavimento pelvico. Elsevier Masson 2009a
Bortolami A.
Autotrattamento e trattamento domiciliare
In Bortolami A. Riabilitazione del pavimento pelvico. Elsevier Masson 2009b
Bortolami A.
Trattamento comportamentale e modificazioni dello stile di vita
In Bortolami A. Riabilitazione del pavimento pelvico. Elsevier Masson 2009c
Butrick CW, Sanford D, Hou Q, Mahnken JD.
Chronic pelvic pain syndromes: linical, urodynamic, and urothelial observations
Int Urogynecol J 20: 1047-1053, 2009
Buyten J, Oosterlinck W.
The pain cycle: implications for the diagnosis and treatment of pelvic pain syndromes
Int Urogynecol J Pelvic Floor Dysfunct 12 (1): 9-14, 2001
Chaitow L.
Chronic pelvic pain: Pelvic floor problems, sacroiliac dysfunction and the trigger point connection
J Bodywork and Movement Therapies 11, 327-339, 2007
DSM-IV - Andreoli V., Cassano G. B., Rossi R.
Manuale diagnostico e statistico dei disturbi mentali, IV edizione Elsevier 2002
Doggweiler-Wiygul R, Wiygul JP.
Interstitial cystitis, pelvic pain, and the relationship to myofascial pain and dysfunction: a report on four patients
World J Urol (2002) 20: 310-314
Everaert K, Devulder J, De Muynck M, Stockman S, Depaepe H, De Looze D, Van Buyten J, Oosterlinck W.
The pain cycle: implications for the diagnosis and treatment of pelvic pain syndromes
Int Urogynecol J Pelvic Floor Dysfunct 12 (1): 9-14, 2001
Fall M, Baranowski AP, Elneil S et Al.
European Association of Urology EAU guidelines on chronic pelvic pain. 2008
FitzGerald MP, Kontarinos R.
Rehabilitation of the short pelvic floor. I: Background and patient evaluation
Int Urogynecol J 14: 261-228, 2003
Frawley H, Bower W. Pelvic pain. In Bø K, Berghmans B, Morkved S, Van Kampen M.
Evidence-Based Physical Therapy for the Pelvic Floor, Churchill Livingstone Elsevier, 2007
Graziottin A.
Female sexual dysfunction
In Bø K, Berghmans B, Morkved S, Van Kampen M Evidence-Based Physical Therapy for the Pelvic Floor. Churchill Livingstone Elsevier, 2007
Howard FM.
Chronic Pelvic Pain
Obstet and Gynecol 101(3): 594-611, 2003
Holley RL, Varner RE, Gleason BP, Apffel LA, Scott S.
Sexual function after sacrospinous ligament fixation for vaginal vault prolapse
J Reprod Med 1996; 41: 355-8
Jarrel J.
Myofascial Dysfunction in the Pelvis
Current Pain and Headhache Reports 2004, 8: 452: 456
Kalichman L.
Association between fibromyalgia and sexual dysfunction in women
Clin Rheumatol 28: 365-369, 2009
Licht S.
Storia
In Basmajian JV L’esercizio terapeutico. Padova, Piccin, 1984
Marnach ML, Casey PM.
Understanding women’s sexual health: a case-based approach
Mayo Clin Proc. Dec; 83 (12): 1382-6, 2008
Messelink B, Benson T, Berghmans B et Al.
Standardization of Terminology of Pelvic Floor Muscle Function and Dysfunction: Report From the Pelvic Floor Clinical Assessment Group of the International Continence Society
Neurourol Urodyn 24: 374-380, 2005
Paraiso MF, Ballard LA, Walters MD, Lee JC, Mitchinson AR.
Pelvic support defects and visceral and sexual function in women treated with sacrospinous ligament suspension and pelvic reconstruction
Am J Obstet Gynecol 1996; 175: 1423–30
Salonia A, Zanni G, Nappi RE, Briganti A, Deho F, Fabbri F, Colombo R, Guazzoni G, Di Girolamo V, Rigatti P, Montorsi F.
Sexual dysfunction is common in women with lower urinary tract symptoms and urinary incontinence: Results of a cross-sectional study
Eur Urol 2004; 45: 642-8
Travell JG, Simons DG.
Myofascial pain and Dysfuction: the trigger point manual. 2a edizione, Lippincot William & Wilkins, 1992 (trad. it. Dolore muscolare. Diagnosi e terapia. Ghedini Editore, 1996)
Wang JY, Varma MG, Creasmen JM, Subak LL, Brown JS, Thon DH, Van Den Eeden SK.
Pelvic floor disorders and quality of life in women with self-reported irritable bowel syndrome
Aliment Pharmacol Ther 2010 Feb 1; 31 (3) :424-31
Weiss GM.
Pelvic floor myofascial trigger points: manual therapy for interstitial cystitis and the urgency-frequency syndrome
J Urol 166 (6): 2226-2231, 2001
Wurn LJ, Wurn EF, King III CR, Roscow AS, Scharf ES, Shuster JJ.
Improving sexual function in patients with endometriosis via a pelvic physical therapy
Fertility & Sterility Vol. 86, Suppl 2, 2006
Voorham-van der Zalm PJ, Lycklama A, Elzevier HW, Putter H, Pelger RC.
Diagnostic investigation of the pelvic floor: a helpful tool in the approach in patients with complaints of micturition, defecation, and/or sexual dysfunction
J Sex Med Apr; 5 (4): 864-71, 2008











